Vai trò của cộng đồng dược sĩ nhà thuốc trong việc tuân thủ điều trị ngoại trú
- Dược sĩ là người phù hợp để giúp các bệnh nhân tăng cường tuân thủ dùng thuốc nhờ vào khả năng tiếp cận và chuyên môn của họ 1.
- Can thiệp từ nhà thuốc có thể giúp giải quyết các rào cản như kinh tế xã hội, phác đồ phức tạp, mối quan tâm của bệnh nhân, mức độ nghiêm trọng của bệnh và các vấn đề liên quan đến hệ thống y tế, nhằm tăng cường tuân thủ điều trị.2
- Các can thiệp do dược sĩ thực hiện như quản lý liệu pháp dùng thuốc, nhắc nhở và phỏng vấn tạo động lực đã chứng minh hiệu quả trong việc cải thiện tuân thủ điều trị2-4.
Không tuân thủ điều trị là một vấn đề phổ biến trong chăm sóc sức khỏe. Điều này làm suy giảm các chỉ số sức khỏe của dân số và dẫn đến quá trình phát triển thuốc mới tốn kém, mất nhiều thời gian hoặc thất bại5. Đồng thời cũng gây lãng phí thuốc theo toa. Việc không tuân thủ điều trị thuốc còn gây ra tình trạng gia tăng nhập viện, tái khám, sử dụng liều thuốc cao hơn, v.v., dẫn đến chất lượng cuộc sống của bệnh nhân kém hơn6.
Bất kỳ nhiệm vụ nào quy mô lớn nào cũng đều cần có cách tiếp cận đa ngành và sự cộng tác làm việc nhóm. Tổ chức Y tế Thế giới (WHO) khuyến nghị tiếp cận đa ngành để giải quyết vấn đề không tuân thủ dùng thuốc và đề xuất hành động phối hợp từ các bên liên quan7. Cần có một đội ngũ nhân viên y tế (HCP), bao gồm bác sĩ, y tá, cố vấn và dược sĩ để tác động tích cực đến việc tuân thủ điều trị. Cộng đồng dược sĩ đóng vai trò tiên phong trong mối quan hệ giữa bệnh nhân và nhân viên y tế và họ có vị thế tốt để giúp tăng cường tuân thủ, đặc biệt là trong các môi trường ngoại trú.
Dược sĩ: “Nhà cố vấn tuân thủ” tiềm năng!
Vai trò của dược sĩ đã và đang thay đổi theo thời gian. Trước đây, họ chỉ đơn thuần là người cấp phát thuốc theo toa. Ngày nay, dược sĩ đã trở thành một phần quan trọng trong nhóm chăm sóc sức khỏe đa ngành, đặc biệt trong việc giúp bệnh nhân tuân thủ điều trị, nhất là đối với các trường hợp phức tạp.
Dược sĩ có nhiều ưu thế để hỗ trợ bệnh nhân tuân thủ điều trị:
1. Dễ tiếp cận: Dược sĩ thường xuyên gặp gỡ bệnh nhân, đặc biệt là những người mắc bệnh mạn tính. Điều này giúp họ xây dựng mối quan hệ tốt và tạo niềm tin với bệnh nhân.
2. Hiểu biết về bệnh: Dược sĩ có kiến thức về cách phòng ngừa và quản lý bệnh. Nhờ đó, họ có thể đề xuất nhiều biện pháp giúp bệnh nhân tuân thủ điều trị tốt hơn.
3. Chuyên môn về thuốc: Được đào tạo chuyên sâu về dược phẩm, dược sĩ am hiểu về các phương pháp điều trị khác nhau. Họ cũng nắm rõ các tác dụng phụ thường gặp của từng loại thuốc và có thể hướng dẫn bệnh nhân cách đối phó để duy trì việc điều trị.
4. Nhận thức về tầm quan trọng của việc tuân thủ điều trị: Dược sĩ hiểu rõ hậu quả nghiêm trọng của việc không tuân thủ điều trị. Vì họ là người trực tiếp cấp phát thuốc, họ có thể dễ dàng theo dõi việc sử dụng thuốc của bệnh nhân và thông báo cho bác sĩ điều trị khi cần thiết.
5. Hướng dẫn sử dụng thiết bị y tế: Dược sĩ có thể giúp bệnh nhân làm quen với các thiết bị như máy đo đường huyết hay bình dưỡng khí. Họ hướng dẫn cách sử dụng và xử lý các vấn đề kỹ thuật đơn giản, giúp bệnh nhân tự tin hơn trong quá trình điều trị.
6. Kỹ năng đa dạng: Nhờ được đào tạo chuyên sâu, dược sĩ có khả năng giáo dục sức khỏe, quản lý thuốc, tư vấn cho bác sĩ kê đơn và theo dõi việc tuân thủ điều trị của bệnh nhân.
7. Được bệnh nhân tin tưởng: Dược sĩ thường được xem là một trong những chuyên gia y tế đáng tin cậy nhất. Môi trường thân thiện tại các hiệu thuốc cộng đồng giúp bệnh nhân cảm thấy thoải mái hơn khi trao đổi về việc điều trị. Một cuộc khảo sát cho thấy 87% người được hỏi rất tin tưởng vào dược sĩ của họ.
8. Giúp giảm chi phí điều trị: Ở một số nơi như Hoa Kỳ, dược sĩ có thể đề xuất thay thế thuốc theo toa bằng thuốc gốc rẻ hơn nhưng có hiệu quả tương đương, giúp bệnh nhân tiết kiệm chi phí điều trị.
9. Vai trò nổi bật trong đại dịch COVID-19: Trong thời gian này, nhiều bệnh nhân, đặc biệt là người mắc bệnh mạn tính, đã tìm đến các hiệu thuốc để được tư vấn về thuốc không kê đơn và thuốc theo toa. Điều này càng củng cố niềm tin của bệnh nhân đối với dược sĩ nhà thuốc.
Các can thiệp do dược sĩ thực hiện để tăng cường tuân thủ điều trị dùng thuốc
Ở một số nước như Vương quốc Anh, nơi có hệ thống y tế được nhà nước hỗ trợ, dược sĩ đóng vai trò quan trọng trong việc giúp bệnh nhân quản lý thuốc hiệu quả. Cụ thể:
1. Đánh giá thuốc: Dược sĩ xem xét các loại thuốc bệnh nhân đang dùng, đánh giá hiệu quả và độ an toàn, luôn đặt nhu cầu của bệnh nhân lên hàng đầu.
2. Theo dõi việc tuân thủ điều trị: Dược sĩ kiểm tra xem bệnh nhân có dùng thuốc đúng cách không và thảo luận nếu có vấn đề gì chưa tối ưu.
3. Can thiệp kịp thời: Dược sĩ nhà thuốc có thể thuận lợi đưa ra các biện pháp giúp bệnh nhân tuân thủ điều trị tốt hơn.
Phần tiếp theo sẽ giới thiệu chi tiết về biện pháp can thiệp chính mà dược sĩ thực hiện và tác động đối với tuân thủ điều trị trong các bệnh mạn tính, đặc biệt là ở môi trường điều trị ngoại trú:
- Quản lý liệu pháp dùng thuốc (MTM): Hiệp hội Dược sĩ Hoa Kỳ (APhA) định nghĩa MTM là “một dịch vụ hoặc nhóm dịch vụ chuyên biệt nhằm tối ưu hóa kết quả điều trị cho từng bệnh nhân.”. MTM là phương pháp tiếp cận lấy bệnh nhân làm trung tâm thay vì lấy sản phẩm làm trung tâm, giúp dược sĩ đánh giá, thẩm định liệu pháp điều trị và các yếu tố khác20. Can thiệp bao gồm năm yếu tố sau:
- Đánh giá điều trị bằng thuốc (MTR): Xem xét tiền sử bệnh án, loại thuốc và các mối quan ngại về thuốc.
- Can thiệp và Chuyển tuyến: Xác định mối quan tâm và chuyển đến dược sĩ hoặc bác sĩ chuyên khoa.
- Hồ sơ thuốc cá nhân (PMR): Danh sách cập nhật các loại thuốc theo toa, liều lượng, lịch trình và hướng dẫn.
- Kế hoạch hành động liên quan đến thuốc (MAP): Kế hoạch hành động được đề xuất để giảm bớt lo lắng của bệnh nhân về việc quản lý bệnh một cách hiệu quả.
- Tài liệu và theo dõi: Tài liệu về các dịch vụ được cung cấp, thời gian sử dụng, các khoản thanh toán đã thực hiện và kết quả lâm sàng để chia sẻ với bác sĩ và bên thanh toán20.
- Rõ ràng, can thiệp MTM do dược sĩ thực hiện ở những bệnh nhân mắc bệnh thận mạn tính đã dẫn đến việc giảm đáng kể tình trạng tuân thủ điều trị thuốc kém (từ 67,8% xuống 43,1%; p < 0,001) và giảm việc sử dụng thuốc chống viêm không steroid (từ 19,8% xuống 8,4%; p < 0,001) 21.
- Phỏng vấn tạo động lực (MI)
Đây là phương pháp giao tiếp dựa trên bằng chứng, trực tiếp, hợp tác và lấy bệnh nhân làm trung tâm. Điều này tạo ra sự thay đổi hành vi ở bệnh nhân bằng cách kích hoạt động lực bên trong của họ để tuân thủ dùng thuốc3.Bốn quá trình cốt lõi của phỏng vấn tạo động lực là Khuyến khích, Tập trung, Khơi gợi và Lập kế hoạch (Hình 1). Hơn nữa, bốn kỹ năng chính cần có để thực hiện MI là đặt câu hỏi mở, khẳng định, phản ánh và tóm tắt22 như được trình bày trong (Hình 1).
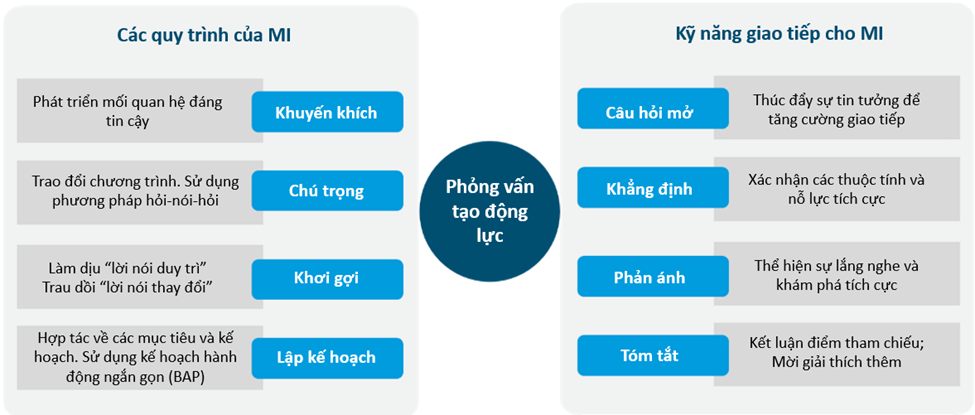
Dược sĩ có thể được đào tạo để thực hiện can thiệp MI cho những bệnh nhân không tuân thủ điều trị. Kết quả gộp từ một số nghiên cứu trên bệnh nhân mắc bệnh tim mạch được can thiệp MI do dược sĩ cộng đồng chỉ dẫn đã cho thấy sự cải thiện đáng kể trong tuân thủ dùng thuốc (p < 0,05)3.
Để tìm hiểu thêm về các kỹ thuật giải quyết tình trạng không tuân thủ điều trị thông qua MI, vui lòng xem Cách nhà cung cấp dịch vụ y tế giải quyết tình trạng không tuân thủ điều trị.
- Phổ cập cho bệnh nhân
Việc cung cấp kiến thức cho bệnh nhân về thuốc, bệnh tật, tác dụng phụ và cách sử dụng thiết bị y tế là rất quan trọng. Điều này giúp nhấn mạnh tầm quan trọng của tuân thủ điều trị theo toa và tránh tình trạng không tuân thủ. Khi bệnh nhân được trang bị đầy đủ kiến thức, họ có thể quản lý các tác dụng phụ của thuốc và sử dụng thiết bị y tế một cách chính xác. Dược sĩ, nhờ mối quan hệ chặt chẽ với cộng đồng, có thể giao tiếp với bệnh nhân bằng sự đồng cảm và thấu hiểu những khó khăn của họ khi sử dụng thuốc, có thể cung cấp kiến thức cho bệnh nhân với sự tôn trọng và hiểu biết cá nhân.
Các chương trình giáo dục do dược sĩ hướng dẫn dành cho bệnh nhân tiểu đường ở Indonesia đã cải thiện kiến thức của bệnh nhân lên 19,2% và tăng cường tuân thủ điều trị dùng thuốc lên 46,1%. - Thay thế thuốc gốc để giảm chi phí thuốc
Chi phí thuốc là rào cản chính đối với việc tuân thủ điều trị. Sử dụng thuốc gốc trong các bệnh mạn tính được báo cáo là làm tăng khả năng tuân thủ điều trị25. Để tìm hiểu thêm về vai trò của thuốc gốc trong việc tăng cường tuân thủ dùng thuốc, vui lòng đọc Chi phí thuốc theo toa: Rào cản lớn đối với tuân thủ điều trị và vai trò của thuốc gốc
Là người chịu trách nhiệm phân phối thuốc theo toa và cấp phát thuốc, dược sĩ nắm giữ vai trò then chốt để giảm chi phí điều trị. Họ có thể giúp bệnh nhân bằng cách thay thế thuốc gốc nếu bệnh nhân đồng ý17. - Các biện pháp khác
Một số biện pháp khác như mô hình hẹn thăm khám, thỏa thuận hợp tác và tin nhắn cũng rất hữu ích trong việc tăng cường tuân thủ điều trị. Trong mô hình hẹn thăm khám, thuốc được chuẩn bị sẵn để phân phát, giúp dành thêm thời gian cho việc cung cấp kiến thức và tư vấn cho bệnh nhân. Thỏa thuận hợp tác giữa người kê đơn và dược sĩ giúp dễ dàng thay thế thuốc gốc. Tin nhắn với lời nhắc cũng hỗ trợ trong việc quản lý điều trị thuốc (MTM).
| LĨNH VỰC ĐIỀU TRỊ | BIỆN PHÁP CAN THIỆP | CẢI THIỆN VIỆC TUÂN THỦ ĐIỀU TRỊ DÙNG THUỐC |
| Rối loạn lipid máu, đái tháo đường, tăng huyết áp | Tạo động lực, phổ cập kiến thức, lời nhắc | PDC trung bình tăng 14% (p < 0,0001)26 |
| Bệnh tim mạch | MI | Cải thiện đáng kể việc tuân thủ điều trị dùng thuốc (p < 0,05)3 |
| Rối loạn trầm cảm nặng | Phổ cập kiến thức và lời nhắc dùng thuốc | Tỷ lệ tuân thủ điều trị được cải thiện sau 6 tháng so với nhóm chứng: 55% so với 15,2% (p < 0,0001)27 |
| Bệnh thận mạn | MTM | Giảm đáng kể tình trạng không tuân thủ dùng thuốc (từ 67,8% xuống 43,1%; p < 0,001)21 |
| Hen suyễn | Tư vấn dược phẩm | Cải thiện đáng kể việc tuân thủ dùng thuốc (p < 0,05)28 |
| Loãng xương, tăng huyết áp, đái tháo đường, trầm cảm | Tư vấn và động viên qua điện thoại | Tác động tích cực đến việc tuân thủ29 |
CTT: Tỷ lệ đối chứng trên tổng số; PDC: Tỷ lệ ngày được bảo hiểm
Hệ thống y tế có thể giúp các hiệu thuốc cộng đồng cung cấp dịch vụ chăm sóc như thế nào?
Mặc dù các hiệu thuốc cộng đồng có khả năng để giải quyết thách thức về tuân thủ điều trị dùng thuốc một cách hiệu quả, nhưng họ cần được hệ thống y tế hỗ trợ phù hợp. Điều này sẽ tạo điều kiện thuận lợi cho sự thành công của các biện pháp can thiệp do nhà thuốc thực hiện và áp dụng rộng rãi. Một số biện pháp này là:
- Cần công nhận dược sĩ là nhà cung cấp dịch vụ y tế chân chính:
Dược sĩ cộng đồng thường là người đầu tiên tiếp cận bệnh nhân khi họ sử dụng dịch vụ y tế. Tuy nhiên, họ không phải lúc nào cũng được công nhận là dược sĩ điều trị. Vì vậy, hiện nay, không phải tất cả các nhà cung cấp bảo hiểm y tế, như Medicare ở Hoa Kỳ, đều chi trả cho các biện pháp can thiệp do dược sĩ thực hiện. Nếu các nhà hoạch định chính sách công nhận dược sĩ là dược sĩ điều trị, các dịch vụ của họ sẽ được sử dụng tối ưu trong mọi cơ sở chăm sóc. Điều này cũng sẽ giúp dược sĩ được hoàn trả chi phí trực tiếp và khuyến khích cung cấp các dịch vụ y tế. - Đào tạo và nâng cao kỹ năng cho dược sĩ:
Dược sĩ cần nắm rõ thông tin về các loại bệnh, loại thuốc và các vấn đề liên quan đến điều trị mà bệnh nhân có thể gặp phải. Phổ cập kiến thức thường xuyên về các loại thuốc mới, thiết bị dùng thuốc, chi phí thuốc gốc/thuốc có thương hiệu, ưu và nhược điểm của từng loại thuốc có thể giúp tăng cường khả năng tuân thủ điều trị của bệnh nhân24. - Khuyến khích và thanh toán:
Các dược sĩ có thể được khuyến khích để đảm bảo chất lượng dịch vụ. Một ví dụ điển hình là mô hình thanh toán dược phẩm dựa trên hiệu suất (PBPPM) được sử dụng ở Hoa Kỳ. Điều này sử dụng các yếu tố như tỷ lệ tuân thủ điều trị dùng thuốc, sử dụng thuốc gốc, tần suất nhập viện, tỷ lệ tuân thủ danh mục thuốc, v.v. để khuyến khích các nhà thuốc làm việc tốt hơn.30.
Quản lý thuốc liên ngành: Tiềm năng cho dược sĩ cộng đồng
Dược sĩ hiện đang được tích hợp vào các nhóm cung cấp dịch vụ y tế liên ngành tại các cơ sở y tế. Tuy nhiên, vai trò của dược sĩ tại nhà thuốc cũng rất quan trọng trong việc giải quyết các vấn đề sức khỏe toàn cầu và giảm thiểu tình trạng không tuân thủ điều trị. Với khả năng tiếp cận và chuyên môn của mình, dược sĩ tại nhà thuốc có thể giúp bệnh nhân hợp tác tốt hơn trong việc đưa ra quyết định điều trị bằng thuốc. Điều này đã được chứng minh qua các tác động tích cực của các biện pháp can thiệp tại nhà thuốc trong việc tăng cường tuân thủ điều trị.
Nhân tiện, viết một đơn thuốc thì dễ, nhưng thật khó để mọi người thực hiện tuân thủ.
Tác giả Franz Kafka (A Country Doctor),
Tài liệu tham khảo
1. Milosavljevic A, Aspden T, Harrison J. Community pharmacist-led interventions and their impact on patients’ medication adherence and other health outcomes: a systematic review. Int J Pharm Pract. Oct 2018;26(5):387-397. doi:10.1111/ijpp.12462
2. National Center for Chronic Disease Prevention and Health Promotion. Tailored Pharmacy-Based Interventions to Improve Medication Adherence. CDC website. Accessed April 30, 2024. https://www.cdc.gov/dhdsp/pubs/medication-adherence.html
3. Aubeeluck E, Al-Arkee S, Finlay K, Jalal Z. The impact of pharmacy care and motivational interviewing on improving medication adherence in patients with cardiovascular diseases: A systematic review of randomised controlled trials. Int J Clin Pract. Nov 2021;75(11):e14457. doi:10.1111/ijcp.14457
4. Suprapti B, Izzah Z, Yoshida MA, Puspitasari AD, Nugroho CW. Impact of pharmacist-led education on knowledge, adherence, and glycaemic control of type 2 diabetic outpatients. Pharmacy Education. 2022;
5. Nelson AJ, Pagidipati NJ, Bosworth HB. Improving medication adherence in cardiovascular disease. Nat Rev Cardiol. Jan 3 2024;doi:10.1038/s41569-023-00972-1
6. Brown MT, Bussell JK. Medication adherence: WHO cares? Mayo Clin Proc. Apr 2011;86(4):304-14. doi:10.4065/mcp.2010.0575
7. World Health Organization. (2003). Adherence to long-term therapies : evidence for action. World Health Organization. https://iris.who.int/handle/10665/42682
8. Elnaem MH, Rosley NFF, Alhifany AA, Elrggal ME, Cheema E. Impact of Pharmacist-Led Interventions on Medication Adherence and Clinical Outcomes in Patients with Hypertension and Hyperlipidemia: A Scoping Review of Published Literature. J Multidiscip Healthc. 2020;13:635-645. doi:10.2147/JMDH.S257273
9. Schumacher PM, Becker N, Tsuyuki RT, et al. The evidence for pharmacist care in outpatients with heart failure: a systematic review and meta-analysis. ESC Heart Fail. Oct 2021;8(5):3566-3576. doi:10.1002/ehf2.13508
10. Pringle J, Coley KC. Improving medication adherence: a framework for community pharmacy-based interventions. Integr Pharm Res Pract. 2015;4:175-183. doi:10.2147/IPRP.S93036
11. Marcum ZA, Jiang S, Bacci JL, Ruppar TM. Pharmacist-led interventions to improve medication adherence in older adults: A meta-analysis. J Am Geriatr Soc. Nov 2021;69(11):3301-3311. doi:10.1111/jgs.17373
12. Mes MA, Katzer CB, Chan AHY, Wileman V, Taylor SJC, Horne R. Pharmacists and medication adherence in asthma: a systematic review and meta-analysis. Eur Respir J. 2018 Aug 23;52(2):1800485. doi: 10.1183/13993003.00485-2018.
13. Ferreri SP, Hughes TD, Snyder ME. Medication Therapy Management: Current Challenges. Integr Pharm Res Pract. 2020 Apr 2;9:71-81. doi: 10.2147/IPRP.S179628
14. Stewart SF, Moon Z, Horne R. Medication nonadherence: health impact, prevalence, correlates and interventions. Psychol Health. Jun 2023;38(6):726-765. doi:10.1080/08870446.2022.2144923
15. Yusuf H, Magaji MG, Maiha BB, Yakubu SI, Haruna WC, Mohammed S. Impact of pharmacist intervention on antidepressant medication adherence and disease severity in patients with major depressive disorder in fragile north-east Nigeria. Journal of Pharmaceutical Health Services Research. 2021;12(3):410-416. doi:10.1093/jphsr/rmab030
16. Gregory PAM, Austin Z. Understanding the psychology of trust between patients and their community pharmacists. Can Pharm J (Ott). 2021 Feb 16;154(2):120-128. doi: 10.1177/1715163521989760.
17. Song Y, Barthold D. The effects of state-level pharmacist regulations on generic substitution of prescription drugs. Health Econ. 2018 Nov;27(11):1717-1737. doi: 10.1002/hec.3796.
18. Akour A, Elayeh E, Tubeileh R, Hammad A, Ya’Acoub R, Al-Tammemi AB. Role of community pharmacists in medication management during COVID-19 lockdown. Pathog Glob Health. May 2021;115(3):168-177. doi:10.1080/20477724.2021.1884806
19. Carter BL, Foppe van Mil JW. Comparative effectiveness research: evaluating pharmacist interventions and strategies to improve medication adherence. Am J Hypertens. Sep 2010;23(9):949-55. doi:10.1038/ajh.2010.136
20. Thomas, D. & Tran, J. Medication Therapy Management. National Board of Medication Therapy Management. 2020. https://nbmtm.org/mtm-reference/medication-therapy-management/
21. Wang T, Kang HC, Chen CC, Lai TS, Huang CF, Wu CC. The Effects of Pharmacist-Led Medication Therapy Management on Medication Adherence and Use of Non-Steroidal Anti-Inflammatory Drug in Patients with Pre-End Stage Renal Disease. Patient Prefer Adherence. 2024;18:267-274. doi:10.2147/PPA.S436952
22. Cole SA, Sannidhi D, Jadotte YT, Rozanski A. Using motivational interviewing and brief action planning for adopting and maintaining positive health behaviors. Prog Cardiovasc Dis. Mar-Apr 2023;77:86-94. doi:10.1016/j.pcad.2023.02.003
23. Kingston Rajiah HC, Mohamed Elnaem, Ahmed Abuelhana & Ruoyin Luo. How pharmacy teams can provide health education. The Pharmaceutical Journal. 2023;311(7977)
24. Aremu TO, Oluwole OE, Adeyinka KO, Schommer JC. Medication Adherence and Compliance: Recipe for Improving Patient Outcomes. Pharmacy (Basel). Aug 28 2022;10(5)doi:10.3390/pharmacy10050106
25. Gao J, Seki T, Kawakami K. Comparison of adherence, persistence, and clinical outcome of generic and brand-name statin users: A retrospective cohort study using the Japanese claims database. J Cardiol. May 2021;77(5):545-551. doi:10.1016/j.jjcc.2020.12.003
26. Daly CJ, Verrall K, Jacobs DM. Impact of Community Pharmacist Interventions With Managed Care to Improve Medication Adherence. J Pharm Pract. Oct 2021;34(5):694-702. doi:10.1177/0897190019896505
27. Klang SH, Ben-Amnon Y, Cohen Y, Barak Y. Community pharmacists’ support improves antidepressant adherence in the community. Int Clin Psychopharmacol. Nov 2015;30(6):316-9. doi:10.1097/YIC.0000000000000090
28. Putman B, Coucke L, Vanoverschelde A, Mehuys E, Lahousse L. Community pharmacist counseling improves adherence and asthma control: a nationwide study. BMC Health Serv Res. Jan 26 2022;22(1):112. doi:10.1186/s12913-022-07518-0
29. Kooij MJ, Heerdink ER, van Dijk L, van Geffen EC, Belitser SV, Bouvy ML. Effects of Telephone Counseling Intervention by Pharmacists (TelCIP) on Medication Adherence; Results of a Cluster Randomized Trial. Front Pharmacol. 2016 Aug 30;7:269. doi: 10.3389/fphar.2016.00269.
30. Urick BY, Pathak S, Hughes TD, Ferreri SP. Design and effect of performance-based pharmacy payment models. J Manag Care Spec Pharm. Mar 2021;27(3):306-315. doi:10.18553/jmcp.2021.27.3.306
31. Karampatakis GD, Patel N, Stretch G, Ryan K. Community pharmacy teams’ experiences of general practice-based pharmacists: an exploratory qualitative study. BMC Health Serv Res. May 18 2020;20(1):431. doi:10.1186/s12913-020-05245-y
