Tìm hiểu về tính tuân thủ từ góc độ điều trị bệnh tim mạch
Nội dung chính
- Tuân thủ điều trị là sự hợp tác giữa bệnh nhân và bác sĩ, là mức độ tuân theo các khuyến nghị mà bệnh nhân đã đồng ý thực hiện với bác sĩ, chẳng hạn như thay đổi chế độ ăn uống và tập luyện
- Quá trình tuân thủ gồm nhiều giai đoạn, trong đó có các hành vi không chủ đích và có chủ đích
- Mức độ tuân thủ có thể được tác động bởi nhiều yếu tố, từ buổi khám đầu tiên cho đến những tác động từ xã hội
Định nghĩa về tuân thủ điều trị
Tuân thủ điều trị là yếu tố quan trọng để mang lại hiệu quả cho các liệu pháp điều trị bệnh mạn tính và cấp tính. Điều này đặc biệt đúng đối với bệnh tim mạch, bởi việc không tuân thủ sử dụng các loại thuốc mạn tính có thể gây ảnh hưởng tiêu cực đến cả bệnh nhân và hệ thống y tế. Tình trạng bệnh nhân không tuân thủ thường được coi là “gót chân A-sin” của y học thực chứng, bởi vì nếu bệnh nhân không tuân thủ đơn thuốc được kê, họ sẽ không thể đạt được mục tiêu và kết quả điều trị lâm sàng tốt nhất, đồng thời tác động thực sự của thuốc sẽ không được biết hoặc không rõ ràng.1
Định nghĩa về tuân thủ đã được WHO phát triển kể từ định nghĩa ban đầu vào năm 2001: “tuân thủ là mức độ bệnh nhân làm theo các chỉ dẫn y tế”. Mặc dù định nghĩa này đem đến khởi đầu khá tốt, nhưng lại không đề cập đến các biện pháp can thiệp y tế được sử dụng để điều trị các bệnh mạn tính. Do đó, định nghĩa này được phát triển thêm để tránh sự thụ động từ bệnh nhân; mức độ tuân thủ của bệnh nhân sẽ được thể hiện qua nhiều giai đoạn: bổ sung theo đơn thuốc, uống thuốc đúng liều, tái khám theo hẹn và tự kiểm soát bản thân. Định nghĩa mới cũng nêu bật tầm quan trọng của mối quan hệ giữa bác sĩ và bệnh nhân. Từ đó, một định nghĩa tổng hợp được đưa ra:
“là mức độ tuân thủ của một người trong việc uống thuốc, tuân thủ chế độ ăn uống và/hoặc thay đổi lối sống – theo các khuyến nghị của bác sĩ”
Tuân thủ điều trị gồm nhiều kiểu và nhiều giai đoạn
Để hiểu rõ hơn về tính tuân thủ và hành vi tuân thủ của bệnh nhân, ta cần phân biệt rõ giữa hành vi có chủ đích (cố ý) và hành vi không chủ đích (vô ý). Cố ý không tuân thủ là hành vi bệnh nhân chủ động từ bỏ liệu pháp điều trị được chỉ định. Hành vi này rất dễ xảy ra khi mới bắt đầu quá trình điều trị, chẳng hạn không thực hiện theo đơn thuốc mới (khoảng 15% bệnh nhân) hoặc ngừng uống thuốc mà không hỏi ý kiến bác sĩ (50% bệnh nhân). Ngược lại, vô ý không tuân thủ là một hành vi thụ động, khi bệnh nhân không tuân theo hướng dẫn được chỉ định do quên hoặc gặp phải tình huống ngoài tầm kiểm soát; ước tính hành vi này chiếm khoảng 20-50% bệnh nhân.1 Tuy nhiên, ranh giới giữa hành vi cố ý và vô ý không tuân thủ rất mong manh. Gadkari và cộng sự cho rằng hành vi vô ý không tuân thủ có thể bị tác động bởi niềm tin của bệnh nhân với thuốc, tình trạng bệnh mạn tính và các yếu tố nhân khẩu học – xã hội, những yếu tố này có thể dẫn đến hành vi cố ý không tuân thủ trong tương lai.1 Do đó, cần nhớ rằng tuân thủ không phải chỉ là một hành vi, mà bao gồm rất nhiều giai đoạn như:3
- Bắt đầu (Hoàn thành): khi bệnh nhân dùng liều thuốc kê đơn đầu tiên. Giai đoạn này xét tới thời gian xảy ra sự kiện,3 tức là từ thời điểm mua thuốc theo toa đến khi uống liều thuốc đầu tiên.
- Thực hiện (Dùng thuốc đúng cách): mức độ mà bệnh nhân thực hiện theo đơn thuốc được kê, từ khi bắt đầu đến khi hoàn thành liều thuốc cuối cùng. Giai đoạn này gồm các yếu tố như tỷ lệ dùng thuốc theo đơn; tỷ lệ dùng đúng liều theo khuyến nghị của bác sĩ; thời gian nghỉ thuốc và khoảng thời gian giữa các liều.3
- Duy trì điều trị: khoảng thời gian từ khi bắt đầu uống thuốc đến khi uống liều cuối.3
Tuân thủ điều trị là hành vi đa diện
Khan và cộng sự cho rằng tương tác giữa bệnh nhân và bác sĩ đóng vai trò quan trọng trong việc tuân thủ chế độ điều trị. Hành vi tuân thủ không chỉ là việc bệnh nhân đồng ý thực hiện kế hoạch điều trị. Những người mắc bệnh mạn tính có khả năng tuân thủ tốt hơn nếu họ chủ động lập kế hoạch điều trị.4 Khi cùng nhau đưa ra quyết định, bệnh nhân và bác sĩ sẽ cùng xây dựng và kiểm soát quá trình điều trị. Việc này không chỉ xây dựng lòng tin mà còn đảm bảo các kỳ vọng và mục tiêu điều trị đều phù hợp với mục tiêu của bác sĩ và vai trò chung của việc điều trị đối với bệnh nhân.
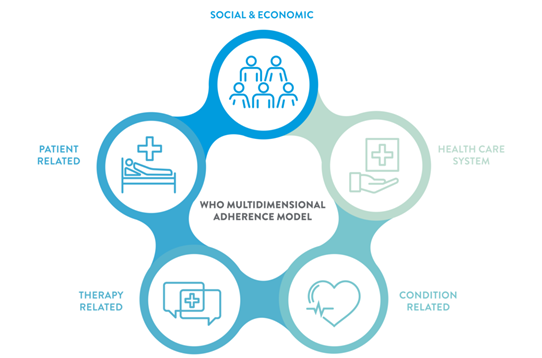
Các yếu tố mang tính hệ thống trong việc tuân thủ/không tuân thủ
Có ba nguyên nhân chính dẫn đến tỷ lệ tuân thủ điều trị bệnh mạn tính thấp, bao gồm nhiều yếu tố. Thứ nhất là do không nắm rõ vấn đề. Bác sĩ đánh giá thấp tình trạng của bệnh nhân và không đủ bằng chứng cho thấy độ hiệu quả của các biện pháp can thiệp có mức phí rẻ để giúp bệnh nhân tuân thủ điều trị hơn. Nguyên nhân thứ hai là mục tiêu can thiệp không thích hợp và biện pháp khuyến khích chưa hiệu quả; các cuộc trao đổi giữa bác sĩ và bệnh nhân thường là về tình trạng của bệnh nhân thay vì các vấn đề của hệ thống y tế (chẳng hạn như chi phí thuốc và khó khăn trong việc bổ sung thuốc theo đơn), từ đó có thể khiến bệnh nhân không tuân thủ điều trị. Nguyên nhân thứ ba là do bệnh nhân không trực tiếp đưa ra quyết định về liệu pháp điều trị của mình, từ đó khiến họ thiếu động lực hoặc từ chối tuân thủ điều trị.4
Theo Sabate và cộng sự, trên toàn cầu, bệnh nhân mắc bệnh tim mạch có mức độ tuân thủ tương tự như các bệnh mạn tính khác. Tỷ lệ tuân thủ điều trị ở các nước có mức thu nhập cao là 50%, và đối với các nước có mức thu nhập thấp đến trung bình, tỉ lệ tuân thủ thậm chí còn thấp hơn.2 Sự chênh lệch này là do khác biệt về địa lý, văn hóa, thương mại cũng như nguồn lực y tế và dịch vụ y tế hiện có. Ở những khu vực nghèo, nguồn lực không những ít ỏi mà còn bị sử dụng kém hiệu quả, do đó, việc không tuân thủ điều trị sẽ dẫn đến rất nhiều hệ lụy.2
Theo ước tính, tình trạng không tuân thủ gây ra 200.000 ca tử vong có thể tránh được ở châu Âu mỗi năm.4 Trung bình, các bệnh nhân không tuân thủ điều trị bằng nhóm thuốc statin phải chi trả mức phí y tế nhiều hơn 900 USD so với bệnh nhân tuân thủ, và có nhiều khả năng phải nhập viện hơn.5 Ngược lại, bệnh nhân tuân thủ điều trị với nhóm thuốc statin có tổng chi phí y tế thấp hơn. Mặc dù chi phí thuốc có thể cao hơn trong một thời gian ngắn, nhưng bù lại bệnh nhân có tổng chi phí y tế thấp hơn. Hoa Kỳ mất đến 3 tỷ USD mỗi năm để giúp bệnh nhân tuân thủ điều trị tốt hơn.6
Tìm hiểu và cải thiện mức độ tuân thủ
Các mô hình ban đầu dựa vào cách ghi chú đơn giản giúp bệnh nhân tuân thủ điều trị tốt hơn, tuy nhiên, cách này chỉ có hiệu quả trong một thời gian ngắn. Sau đó, mô hình này được phát triển, trong đó bệnh nhân được giải thích về bệnh và đơn thuốc của mình, đồng thời được theo dõi để tăng mức độ tuân thủ điều trị về lâu dài.7 Tuy nhiên, khi công nghệ ngày càng phát triển, mức độ tuân thủ điều trị của bệnh nhân được đo bằng các thiết bị điện tử hoặc kỹ thuật số để can thiệp riêng nếu bệnh nhân không tuân thủ, hoặc để khuyến khích bệnh nhân tuân thủ điều trị hơn nữa. Cách đánh giá này giúp bệnh nhân và bác sĩ hợp tác với nhau tốt hơn.8
Các hành vi tuân thủ rất phức tạp, do đó, cần phải phát triển một mô hình sử dụng các yếu tố can thiệp hành vi hiệu quả. Với sự phát triển của các mô hình can thiệp hành vi đã được minh chứng, các yếu tố can thiệp này có thể tạo ảnh hưởng lớn hơn so với những yếu tố can thiệp bằng cách quan sát. Trong đó có cả các yếu tố can thiệp dựa trên các yếu tố khác như độ phức tạp của phác đồ điều trị và chi phí thuốc.7 Việc phát triển một mô hình gồm các nhóm bệnh nhân khác nhau, tất cả các yếu tố đóng góp và các yếu tố trong quá trình điều trị sẽ là yếu tố quan trọng để cải thiện kết quả điều trị bệnh tim mạch nhờ cải thiện mức độ tuân thủ dùng thuốc. Các mô hình này phải tận dụng được bằng chứng và công nghệ mới để đảm bảo cả bác sĩ và bệnh nhân đều chịu trách nhiệm trong quá trình điều trị. Các bài viết tiếp theo sẽ cung cấp thông tin tổng quan mới nhất về định nghĩa của không tuân thủ điều trị, các chiến lược can thiệp có thể áp dụng để cải thiện mức độ tuân thủ điều trị và vai trò của kỹ thuật số trong việc cải thiện mức độ tuân thủ điều trị.
Tài liệu tham khảo:
1. Gadkari et al. Unintentional non-adherence to chronic prescriptions: How unintentional is it really? BMC Health Research; 2012; 12:98
2. World health organisation (WHO) 2003 ADHERENCE TO LONG TERM THERAPIES- Evidence for Action. Available at: http://www.who.int/chp/knowledge/publication/adherence_full_report.pdf. Accessed December 2020.
3. Vrijens et al. A new taxonomy for describing and defining adherence to medications Brit. J Clin Pharm 2012; 73:5: 691-705
4. Khan et al. Investing in medication adherence improves outcomes and health system efficiency: Adherence to medicines for diabetes, hypertension and hyperlipidaemiaOECD working papers; 105
5. Bansilal et al. Assessing the Impact of Medication Adherence on Long-Term Cardiovascular Outcomes. J Am Coll Cardiol 2016;68(8):789-801
6. Pittman et al. Adherence to Statins, Subsequent Healthcare Costs, and Cardiovascular Hospitalizations. American Journal of Cardiology 2011;107(11):1662-1666
7. Holmes et al. Predicting adherence to medications using health psychology theories: a systematic review of 20 years of empirical researchElsevier 2014; 17: 863-876
8. Von Heuckelum et al. The effect of electronic monitoring feedback on medication adherence and clinical outcomes: A systematic review. PLoS ONE; 12;10: e0185-453
